Pacient musí vědět, že ho v tom nenecháme
S onkologem Jiřím Šedou o tom, jak dobře mluvit o smrti a umírání
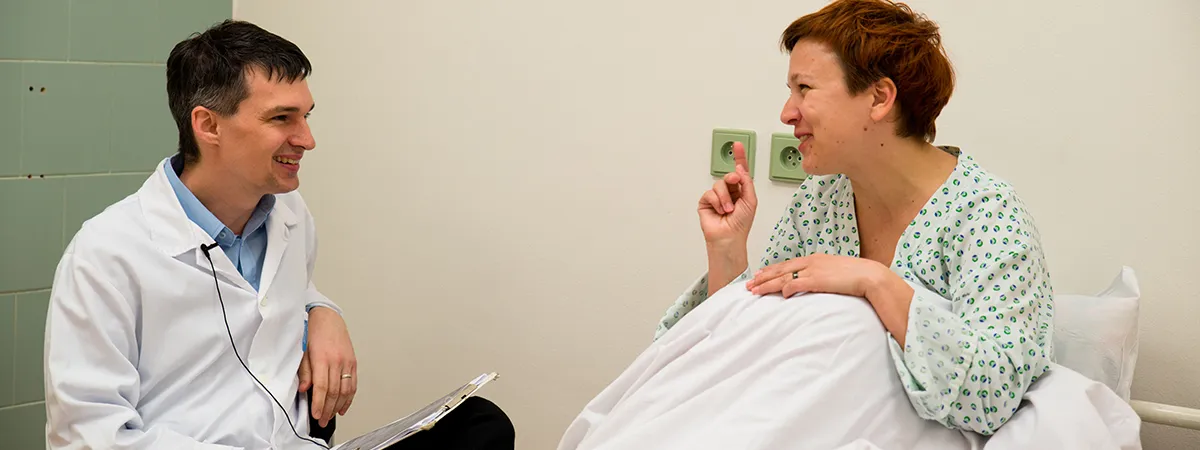
Jak u vás na klinice probíhá sdělování terminální diagnózy nebo obecně špatné zprávy? Máte k tomu nějaký protokol?
Sdělování špatných zpráv je u nás ponecháno téměř výlučně na ošetřujícím lékaři, který volí způsob, kdy a jakým způsobem informuje. Je to tedy poměrně individuální záležitost a asi se dosti lišíme v tom, jak kdo k danému problému přistupuje. Žádný protokol ke sdělování špatných zpráv nemáme a ani jsem se s ním nesetkal na jiných pracovištích.
Jaké k tomu máte podmínky – časové, prostorové?
Situace se poměrně výrazně liší podle toho, zda je pacient hospitalizován či zda je léčen ambulantně. Pokud je pacient hospitalizován, můžete si takovýto rozhovor vhodně načasovat, využít přítomnosti rodinných příslušníků nebo i psychologa, nebo v případě mladého lékaře využít přítomnosti zkušenějšího kolegy. Většinou máme k dispozici uzavřenou vyšetřovnu, kde má pacient patřičné soukromí, což ale není na jiných pracovištích úplně samozřejmé.
Dramaticky jiná je však situace v ambulantním provozu, kde má lékař na pacienta zpravidla časovku o délce 15-20 minut a to ještě část času vezmou ostatní nutné úkony spojené s vyšetřením. Možnosti lékaře v takovýchto podmínkách jsou neskutečně omezené. Nejde jenom o to, že na adekvátně vedený rozhovor absolutně nemáte dostatek času, ale také jde o to, že v ambulantním provozu často pacienta znáte pouze z krátkých kontrol, nemáte často přehled o tom, jaké má hodnotové zázemí a o co se opřít v případě, že pacient akutně potřebuje intervenci.
Ten časový aspekt je zcela zásadní — můžete mít sebelepší školení a tréninky, ale pokud na takové sdělení nemáte dostatek času, tak to jednoduše nejde dělat dobře.
Jak to děláte vy osobně?
Já mám právě výhodu v tom, že pečuji o pacienty na lůžkovém oddělení, takže mohu využít všech těch možností, které jsem uvedl dříve. Za nejdůležitější považuji přípravu — tzn. že se nejdříve snažím rozumět pacientově osobnosti a hlavně jeho hodnotovém zázemí — například tomu, jakou roli u něho hraje rodina, zda žije nějakým duchovním životem apod. To potom mohu využít v případě, kdy pacient přijetí špatné zprávy nezvládá a potřebuje oporu — pomáhám mu nalézt nějaké záchytné body.
Často využívám přítomnosti rodinných příšlušníků, které na to, nejlépe již dopředu, připravím. Už několikrát jsem využil přítomnosti psychologa, který pacienta znal a který mě osobně zároveň dával zpětnou vazbu — jako určitou formu supervize.
Máte nějaké pomocné formulky, nebo ta správná slova hledáte vždycky znovu?
Nejde pouze o slova. Možná ještě důležitější je, jaké vytvoříte pro sdělení diagnózy podmínky, zda ji správně načasujete, zda se vám podaří vytvořit vztah důvěry. Samozřejmě, mám určitou zásobu slovních spojení, které používám k tomu, abych správně předávanou informaci formuloval, abych se správně vyjádřil. Spíše ale ctím zásadu, že pro pacienta mám ještě před sdělením špatné zprávy připravený plán léčby, který mu představím prakticky hned po sdělení diagnózy. Snažím se jeho pohled soustředit na bezprostřední budoucnost a konkrétní kroky a také ho tím ujistit, že ho v tom nenecháme, že jsme při něm a že budeme připraveni mu pomoci s tím, co bude v našich možnostech.
Snažím se vždy pacienta ujistit, že ho v tom nenecháme, že jsme při něm a že budeme připraveni mu pomoci s tím, co bude v našich možnostech.
Jak vás na to připravili na škole?
Pokud chcete říci pravdu, tak naprosto nijak. Ano, měli jsme během studia několik praktických seminářů o komunikaci obecně, ale to je málo. Sdělování špatných zpráv, to je samostatná disciplína.
Pro mě byla v tomto směru zcela zásadní zkušenost ze zahraničí — ještě před nástupem do zaměstnání a v minulém roce znovu jsem měl možnost stážovat na několika špičkových onkologických centrech v USA, kde skutečně na komunikaci s pacientem byl kladen velký důraz a lékaři byly po této stránce výborně připraveni.
On se totiž člověk nejvíce naučí, když má správné vzory, od kterých se správnému přístupu naučí tzv. “naživo”. Teoretické semináře Vám příliš nepomohou. Vzdělávání lékařů v USA probíhá tak, že neatestovaný lékař pacienta vyšetřuje i v ambulantním provozu neustále pod dohledem zkušeného lékaře, neboli konzultanta, takže tyto zprávy sdělovali společně — ať už tak, že rozhovor vedl konzultant a mladší lékař se od něj učil, a nebo jej vedl lékař mladší za asistence konzultanta. Z těchto zkušeností dodnes čerpám — vlastně jsem dosud neměl od té doby příležitost se to jiným způsobem naučit, přitom třeba v našem ústavu je celá řada kolegů s velmi dobrými lidskými a komunikačními předpoklady.
V tomto určitě český systém vzdělávání mediků i lékařů nejvíce selhává, nemluvě o tom, že na řadě jiných pracovišť ani není od koho se správné komunikaci naučit, protože ani předchozí generace lékařů k tomu nebyly systematicky vedeny.
A s čím se v této souvislosti nejvíce peretevy?
Opakovaně zjišťuji, že rodinní příšlušníci pacienta nesou špatné zprávy mnohem hůře než samotný pacient. Jsou situace, kdy špatnou zprávu sdělujeme nejdříve rodině, abychom s rodinou následně společně pro pacienta mohli vytvořit jakýsi záchranný polštář. To se mi však často nedaří — opakovaně se mi stává, že rodina začně vyvíjet nátlak: “Pane doktore, nemůžete mu říkat, že ten nádor je neléčitelný, pokud mu to řeknete, tak ztratí naději a zabalí to!” Dokonce mi už dvakrát rodina vyhrožovala, že si na mě bude stěžovat, když pacientovi řeknu pravdu. Rodinní příslušníci, často nesmířeni se svojí vlastní smrtelností, mají pocit, že nejlepší strategií je pacientovi lhát a říkat mu, že se určitě vše spraví a on bude zase zdravý. Jenže dříve nebo později se pacient tu pravdu dozví, začne na sobě sledovat zhoršování stavu a zjištění, že mu jeho nejbližší neříkali pravdu a že jim nemůže věřit, sitauci dále ztěžuje.
Tím ale neříkám, že ke všem pacientům volím zcela otevřený přístup — určitě velmi diferencuji a některým pacientům celou pravdu o fatálnosti jejich onemocnění nesděluji, dokud se oni sami otevřeně nezeptají.
Příbuzní si samozřejmě neuvědomují právní aspekty — každý člověk má právo na informace o svém zdravotním stavu, to je jedno ze základních lidských práv, a pokud se pacient otevřeně zeptá, zda je jeho onemocnění vyléčitelné, tak je povinnost lékaře mu dát pravdivou odpověď — musí být samozřejmě citlivá, dobře fomulovaná, ale musí tu pravdu jednoznačně obsahovat. A navíc, pacient má právo určovat, kdo informaci o jeho zdravotním stavu dostane, takže samozřejmě může přikázat lékaři, aby špatnou informaci rodině nesděloval. A dostáváme se k tomu, že bychom vlastně měli správně nejdříve informovat pacienta a až poté s jeho slouhlasem další příbuzné.
Bavíte se o té problematice s kolegy? Řešíte to při supervizích nebo v osobních rozhovorech?
Ano, občas se o tom bavíme, zvláště při obědě, ale nepamatuji si žádnou systematičtější nebo formalizovanou debatu na tohle téma.
Takže supervize s psychoterapeutem, na kterých by s vámi podobné problémy probíral, vůbec nemáte?
Jako supervizor může posloužit právě psycholog nebo jiný specialista na komunikaci, což ale není častá praxe a bez razantnějšího zásahu ani nebude. Je to asi jeden z projevů takové té lékařské ješitnosti, kdy si nepřiznáváme, že nejsme odborníci na všechno. Hlavně by ale měli být instruktory v komunikaci starší a zkušenější lékaři — a tady je asi zbytečné vracet se k tomu, že český přístup ke vzdělávání v mnohém selhává.
Máte zkušenosti z jiných nemocnic nebo ze zahraničí?
Pokud jde o supervizi, tak jsem se v praxi s ničím takovým v zahraničí zatím nesetkal. Vysoká kvalita komunikace s pacientem je tam ale zcela základním předpokladem, na který je kladen velký důraz, takže lékař, který po této stránce během výcviku nezíská od svých školitelů patřičné schopnosti, má pouze malou šanci získat certifikaci k samostatnému výkonu povolání.
U nás se říká: “Pan doktor je dobrý lékař, ale s pacienty to moc neumí…”. Takovouto větu jsem slyšel v českých zemích už opakovaně. Na západ od našich hranic ale už dávno vědí, že pokud někdo špatně komunikuje, tak nemůže být dobrým lékařem. Snad to tak bude jednou i u nás…
A také je zde rozšířený takový mýtus, že někdo má talent sdělovat špatné zprávy a někdo zkrátka nemá. S tím nesouhlasím — i sdělování špatných zpráv se dá naučit a to ne pouze jednoduše praxí, ale hlavně tréninkem a dobrým vedením, hlavně na začátku. Bez takového vedení si potom lékař může zafixovat špatné komunikační návyky, které se potom už těžko odnaučí.
Myslíte, že se komunikace s pacienty v tomto ohledu v posledních letechlepší? Nebo v čem je třeba tuhle “disciplínu” zlepšit a případně jak?
Najít pracoviště se skutečně fungujícím tréninkem lékařů s důrazem na komunikaci je v ČR velmi obtížné — to mohu říci poměrně zodpovědně, protože se vzděláváním lékařů u nás zabývám dosti intenzivně.
Úskalí jednorázových projektů, které se snaží zvýšit kvalitu komunikace lékařů a dalších zdravotníků s pacienty, je v tom, že většinou je stejně nevyužijí ti z nich, kteří by to nejvíce potřebovali. Nezbývá tedy, než nabízet pomocnou ruku těm, kteří na sobě chtějí pracovat a stále se zlepšovat — já sám bych ji přivítal.